Bệnh truyền nhiễm
Quý khách muốn biết thêm?
Nếu quý khách muốn biết thêm các thông tin khác hãy liên hệ với chúng tôi để được tư vấn tốt nhất.
0988 246 546Bệnh viêm đường hô hấp cấp nặng do virus
- 24-10-18
- Bệnh truyền nhiễm
Là bệnh viêm cấp tính nguy hiểm đường hô hấp với các tổn thương nặng ở phổi làm suy hô hấp nhanh, bệnh nhân đồng thời bị nhiễm độc các cơ quan nội tạng bởi độc tố của vi rút.
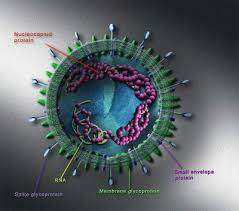
SARS – Corona virus
BỆNH VIÊM ĐƯỜNG HÔ HẤP CẤP NẶNG DO VI RÚT
(Inflammatio viae respirationis gravis viruso)
(Inflammatio viae respirationis gravis viruso)
Bệnh viêm đường hô hấp cấp nặng do vi rút là một hội chứng bệnh có căn nguyên do nhiều vi rút gây bệnh nguy hiểm, tuy nhiên trong bài này chủ yếu trình bày bệnh SARS (Severe Acute Respiratory Syndrome) căn nguyên do vi rút SARS – Corona gây nên (SARS – CoV).
1. Đặc điểm của bệnh SARS:
1.1. Định nghĩa ca bệnh:
* Ca bệnh lâm sàng: Là bệnh viêm cấp tính nguy hiểm đường hô hấp với các tổn thương nặng ở phổi làm suy hô hấp nhanh, bệnh nhân đồng thời bị nhiễm độc các cơ quan nội tạng bởi độc tố của vi rút SARS-Corona.
- Thời gian ủ bệnh: 2-15 ngày, không biểu hiện các dấu hiệu lâm sàng, giai đoạn cuối thời kỳ này có thể sốt nhẹ và viêm nhẹ đường hô hấp trên.
- Thời gian toàn phát: Sốt cao đột ngột trên 380C đến 400C, kéo dài 5 - 15 ngày, rét kèm theo đau, mỏi cơ, đau đầu, mệt mỏi, ho khan, biếng ăn, buồn nôn, nôn, có thể tiêu chảy, mạch chậm, rối loạn nhịp tim.
- Khám thực thể: Phổi có ran rít, ran ngáy, ran ẩm ở một bên hay hai bên phổi. Rung thanh, gõ đều bình thường. Lâm sàng biểu hiện viêm phổi nặng không điển hình do vi rút, với hình ảnh tổn thương phổi đặc trưng trên X quang .
- X quang phổi: Dấu hiệu ban đầu mờ, thâm nhiễm ở đáy, đỉnh hay rốn phổi, một bên hoặc cả hai bên phổi, hình ảnh đặc trưng của viêm phổi kẽ do vi rút. Các vết mờ thâm nhiễm tiến triển nhanh, thay đổi hàng giờ, do tính mãnh độc phổi của vi rút. Vì vậy cần theo dõi X quang liên tục 6 giờ/lần. Nếu thấy các hình ảnh tổn thương phổi lan nhanh thì hướng chẩn đoán lâm sàng đến nhiễm SARS.
* Ca bệnh xác định: Căn cứ vào các dấu hiệu lâm sàng và hình ảnh đặc trưng trên phim X quang, bệnh SARS được xác định bởi xét nghiệm di truyền sinh học phân tử RT - PCR (Real - Time - Polymerase Chain Reaction), đây là xét nghiệm tối ưu cho phát hiện sớm vật liệu di truyền của SARS - CoV.
1.2. Chẩn đoán phân biệt:
Chẩn đoán phân biệt với các viêm phổi không điển hình khác cũng có căn nguyên là vi rút như:
- Rhinovirus: Viêm phổi ở trẻ con do cảm lạnh.
- Coronavirus: Viêm phổi, viêm tiểu phế quản do cảm lạnh.
- RSV(vi rút hợp bào hô hấp) viêm phổi, viêm tiểu phế quản, ở trẻ em, người già bị cảm lạnh hoặc suy giảm miễn dịch.
- Vi rút cúm A: Sự khác biệt chủ yếu ở các biểu hiện lâm sàng, hình ảnh.
- Vi rút cúm B: Tổn thương trên X quang nhẹ hơn so với nhiễm SARS.
- Vi rút á cúm: Xác định bằng xét nghiệm RT - PCR.
- Adenovirus: Không có mối liên quan dịch tễ học với SARS.
1.3. Xét nghiệm :
* Các xét nghiệm cận lâm sàng:
- X quang phổi: Hình ảnh viêm phổi kẽ do vi rút điển hình với các tổn thương biến đổi nặng, nhanh, cần theo dõi 6 giờ/lần.
- Khí máu: Đối với SARS giảm Oxy máu nặng SpO2 < 90% hoặc PaO2 < 60 mmHg. PaCO2 bình thường hoặc tăng.
- Các xét nghiệm máu: Số lượng bạch cầu đa nhân và tiểu cầu bình thường hoặc hơi tăng khi có bội nhiễm vi khuẩn. Số lượng Lympho tuyệt đối hạ, đi đôi với TCD3 và TCD4 hạ.
- Các xét nghiệm sinh hóa: Creatinin tăng, Enzyme transaminase tăng 2 đến 6 lần, Albumin giảm, biểu hiện chức năng gan tổn thương rõ rệt bởi SARS.
* Các xét nghiệm xác định:
- Nuôi cấy phân lập vi rút: (Phải thực hiện tại phòng thí nghiệm an toàn sinh học cấp 3: P3 ).
+ Bệnh phẩm: Dịch tiết tỵ hầu, tăm bông mũi họng bảo quản trong môi trường MEM.
+ Vi rút được phân lập trên dòng tế bào Vero E6 thường trực của hệ thống tiêu chuẩn Quốc tế ATCC và trên dòng tế bào thận khỉ tiên phát PMKC. Vi rút SARS -CoV nhân lên trên tế bào nuôi được quan sát, phân tích hình thái và siêu cấu trúc dưới kính hiển vi điện tử. SARS - CoV có hình vương miện cánh hoa
- Phản ứng di truyền học phân tử RT - PCR xác định ARN di truyền của vi rút SARS - CoV.
+ Bệnh phẩm: Dịch súc họng, tăm bông ngoáy họng.
+ Bộ sinh phẩm sử dụng Qiamp (CHLB Đức) để tách ARN từ vi rút.
+ Thiết kế cặp mồi (primer) theo CDC Hoa Kỳ có độ nhạy cao.
2. Tác nhân gây bệnh :
- Căn nguyên nhiễm SARS: Vi rút SARS - Corona (SARS - CoV) là một biến thể của Corona vi rút, thuộc họ Coronaviridae. Khi gây nên bệnh SARS, thực chất Coronavirus đã biến đổi và mang gen độc lực mạnh, đường kính hạt vi rút 70 - 120 nm. SARS - CoV có cấu trúc phân tử giống 60-70% với cấu trúc của Coronavirus kinh điển, tuy nhiên độc lực mạnh hơn rất nhiều lần, độc tố của SARS - CoV làm liệt cơ co bóp phế nang, hủy hoại mạnh tế bào đường hô hấp, gây rối loạn các men chuyển hoá và làm ngộ độc các cơ quan nội tạng.
- SARS – CoV: có thể sống sót bên ngoài cơ thể tương đối bền vững, nhất là ở nhiệt độ thấp, thời tiết mát, lạnh. Vi rút tồn tại 3 - 4 ngày trên các vật liệu thông thường như vải, gỗ, giấy... lâu hơn vài ngày trong các hạt nước bọt và chất thải của bệnh nhân. Vi rút giữ nguyên độc lực trong 4 - 5 ngày ở 4 - 200C, tuy nhiên nhanh chóng mất khả năng lây nhiễm ở 560C/30 phút. Các hoá chất khử trùng thông thường và tia cực tím diệt vi rút trong 60 phút.
Nhưng với đặc tính mãnh độc cao của SARS - CoV nên trong qúa trình khử trùng, tẩy uế môi trường vẫn được đặt ở mức độ cao nhất trong công tác xử lý môi trường ổ dịch.
3. Đặc điểm dịch tễ học :
* Thời gian: Từ cuối tháng 02/2003 đến 8/2003, đại dịch SARS đã xảy ra tại 29 nước trên toàn cầu với tổng số 8.098 trường hợp mắc bệnh và 774 trường hợp tử vong. Ở Việt Nam: Dịch SARS đã xảy ra từ 26/02/2003 đến 8/4/2003 tại Bệnh viện Việt Pháp Hà Nội và Bệnh viện Ninh Bình. Tổng số 63 bệnh nhân và 5 trường hợp tử vong.
* Nguồn lây: Ngày 23/02/2003 một doanh nhân ủ bệnh từ Hồng Kông đến Việt Nam, khởi bệnh ngày 26/02/2003 vào điều trị tại Bệnh viện Việt Pháp, từ đây làm lây lan ra hàng chục nhân viên y tế và bệnh nhân trong bệnh viện. Một người nhà bệnh nhân tại bệnh viện này đã bị phơi nhiễm vào điều trị tại Bệnh viện Ninh Bình cũng đã làm lây truyền ra một số nhân viên y tế và bệnh nhân ở bệnh viện này.Sau 45 ngày tích cực phòng chống, Việt Nam đã là nước đầu tiên trên thế giới kiểm soát thành công dịch bệnh SARS.
* Đối tượng: Lây nhiễm từ người bệnh sang người, ở Việt Nam chỉ ghi nhận các trường hợp lây nhiễm trong bệnh viện và không xảy ra trường hợp bệnh nào ở cộng đồng.
4. Nguồn truyền nhiễm:
- Ổ chứa: Từ động vật hoang dã: Cầy hương, cầy voi (đã được báo cáo thấy có SARS-CoV tại một số điạ điểm vùng rừng núi Quảng Đông, phía Nam Trung Hoa là nơi phát dịch đầu tiên vào 12/2002).
- Thời gian ủ bệnh: 2-15 ngày, trung bình 6-7 ngày.
- Thời kỳ lây truyền: Từ khi bệnh khởi phát đến toàn phát một số ngày tới thời kỳ lui bệnh. Tuy nhiên thời gian cách ly ít nhất là 10 ngày sau khi khỏi bệnh.
5. Phương thức lây truyền:
- Lây truyền trực tiếp người - người do các giọt bắn cực nhỏ qua đường hô hấp (ho, hắt hơi, nói, giao tiếp gần).
- Có thể qua các chất thải, dịch đờm dãi, dịch đường tiêu hoá từ bệnh nhân.
- Gián tiếp: Qua các vật dụng, tay nắm cửa, khăn lau cá nhân từ người đang mắc bệnh.
- Từ nguồn động vật hoang dã bị bệnh (chưa có chứng minh trên thực tế và thực nghiệm).
6. Tính cảm nhiễm và miễn dịch:
- Tính cảm nhiễm: Người là đối tượng cảm nhiễm và mọi người đều có thể mắc bệnh SARS nếu không có kháng thể đặc hiệu chống SARS - CoV. Tỷ lệ lây nhiễm trực tiếp khoảng 60% (ghi nhận ở Việt Nam). Dịch SARS xảy ra năm 2003 hầu hết ở tuổi đã trưởng thành. Mức độ phơi nhiễm phụ thuộc vào điều kiện sinh sống, nghề nghiệp. Sự giao lưu, mở cửa và hội nhập toàn cầu để lại dấu ấn cho sự lan truyền nhanh chóng dịch SARS.
- Đáp ứng miễn dịch: SARS - CoV sau khi xâm nhập vào cơ thể để lại các đáp ứng miễn dịch dịch thể và tế bào, tuy nhiên mức đáp ứng miễn dịch đặc hiệu này thấp và không lâu bền. Các nghiên cứu về miễn dịch học thời gian sau nhiễm SARS cho thấy không còn mức độ kháng thể miễn dịch nào đáng kể. Cho đến nay sau hơn 5 năm đại dịch xảy ra, chưa có một cơ quan nghiên cứu nào trên thế giới công bố đã nghiên cứu và sản xuất được vắc xin phòng bệnh SARS.
7. Các biện pháp phòng chống dịch SARS:
7.1. Biện pháp dự phòng:
- Tăng cường tuyên truyền giáo dục vệ sinh chung và cá nhân, trọng tâm phòng các hội chứng bệnh hô hấp cấp tính.
- Theo dõi tình trạng và tỷ lệ các bệnh đường hô hấp cấp tăng đột biến tại các phòng khám, bệnh viện các tuyến.
- Tổ chức và thực hiện kiểm dịch biên giới chặt chẽ (sân bay, cửa khẩu, hải cảng) đặc biệt theo dõi tình hình dịch bệnh ở các nước có biên giới liền kề. Thực hiện nghiêm ngặt cách ly (quarantine) một khi có dấu hiệu các bệnh thuộc quy định trong Luật kiểm dịch các bệnh của Tổ chức Y tế Thế giới.
7.2. Biện pháp chống dịch:
* Tổ chức:
- Thành lập Ban chỉ đạo Quốc gia phòng chống dịch (Bộ Y tế chủ trì dưới sự ủy quyền của Thủ tướng Chính phủ, phối hợp với các Bộ, Ngành có liên quan)
- Thành lập các tiểu ban giúp việc cho ban chỉ đạo:
+ Tiểu ban giám sát dịch tễ.
+ Tiểu ban điều trị.
+ Tiểu ban truyền thông giáo dục cộng đồng.
+ Tiểu ban hậu cần.
- Thành lập các bệnh viện dã chiến khu vực và các tỉnh. Dự trữ các cơ số thuốc, hoá chất và dụng cụ cần thiết (máy trợ thở, khẩu trang, quần áo vô trùng).
* Chuyên môn: (cụ thể cho chống dịch SARS đầu năm 2003 tại Việt Nam)
- Cách ly hoàn toàn các bệnh nhân và người tiếp xúc tại Bệnh viện Việt Pháp, Bệnh viện Ninh Bình và Viện Y học lâm sàng các bệnh nhiệt đới (YHLSCBNĐ) nay là Viện Các bệnh truyền nhiễm và Nhiệt đới Quốc gia.
- Tại địa chỉ gia đình các bệnh nhân SARS và người tiếp xúc đều được khử khuẩn, tẩy uế, giám sát dịch tễ trong suốt thời gian xảy ra dịch.
- Sau khi hết dịch, các bệnh viện trên đều được tẩy uế, khử khuẩn theo quy trình đối với dịch bệnh tối nguy hiểm.
7.3. Nguyên tắc điều trị:
Các bệnh nhân ở trong khu cách ly tuyệt đối, đảm bảo độ thông khí tốt. Nếu có điều kiện được bố trí ở các phòng có áp lực âm. Nhân viên y tế được trang bị bảo hộ tối đa (quần áo vô trùng, khẩu trang N91, ủng, găng tay một lần) đảm bảo không lây chéo trong bệnh viện.
- Điều trị triệu chứng:
+ Sốt cao trên 39 - 400C: Chườm lạnh trên trán, dùng thuốc hạ nhiệt Paracetamol người lớn 2 gam/ngày chia 4 lần, trẻ em 50 mg/kg nặng/ngày chia 4 lần.
+ Ho: Dùng thuốc giảm ho.
+ Khó thở: Hô hấp hỗ trợ theo phác đồ sau:
. Suy hô hấp nhẹ (nhịp thở < 30 lần/phút, SaO2 > 90%, PaO2 > 60 mmHg) thở Oxy qua mũi, qua mask.
. Suy hô hấp nặng (nhịp thở > 30 lần/phút, SaO2 < 90%, PaO2 < 60 mm Hg) thông khí nhân tạo không xâm nhập CPAP hoặc BIPAP.
. Methylprednisolon 80 mg/ngày tiêm tĩnh mạch x 5 ngày.
. Nâng cao thể trạng: truyền máu, plasma, albumin, gammaglobulin, sinh tố.
- Điều trị bội nhiễm, hỗ trợ kháng vi rút:
+ Thể nhẹ:
. Điều trị rối loạn chức năng, cân bằng nước điện giải.
. Điều trị các bệnh có sẵn: Tiểu đường, cao huyết áp, tim mạch...
Nếu số lượng bạch cầu > 9,3 x 109/lít hoặc tỷ lệ bạch cầu đa nhân > 80% cần cho kháng sinh:
. Ceftiazidime: 2 g/ngày x 7 ngày.
. Zithromax 500 mg/ngày x 3 ngày.
(có thể thay Ceftiazidime bằng Ceftiaxone hoặc Tequine).
+ Thể nặng:
. Ceftiazidime hoặc Ceftiazon 3g/ngày TM x 10 ngày
. Tequine 0,4 g/ngày x 10 ngày (uống)
. Zithromax 500 mg/ngày x 3 ngày (uống)
Có thể thay Ceftiazidime bằng Acepim hoặc Tielnam
1. Đặc điểm của bệnh SARS:
1.1. Định nghĩa ca bệnh:
* Ca bệnh lâm sàng: Là bệnh viêm cấp tính nguy hiểm đường hô hấp với các tổn thương nặng ở phổi làm suy hô hấp nhanh, bệnh nhân đồng thời bị nhiễm độc các cơ quan nội tạng bởi độc tố của vi rút SARS-Corona.
- Thời gian ủ bệnh: 2-15 ngày, không biểu hiện các dấu hiệu lâm sàng, giai đoạn cuối thời kỳ này có thể sốt nhẹ và viêm nhẹ đường hô hấp trên.
- Thời gian toàn phát: Sốt cao đột ngột trên 380C đến 400C, kéo dài 5 - 15 ngày, rét kèm theo đau, mỏi cơ, đau đầu, mệt mỏi, ho khan, biếng ăn, buồn nôn, nôn, có thể tiêu chảy, mạch chậm, rối loạn nhịp tim.
- Khám thực thể: Phổi có ran rít, ran ngáy, ran ẩm ở một bên hay hai bên phổi. Rung thanh, gõ đều bình thường. Lâm sàng biểu hiện viêm phổi nặng không điển hình do vi rút, với hình ảnh tổn thương phổi đặc trưng trên X quang .
- X quang phổi: Dấu hiệu ban đầu mờ, thâm nhiễm ở đáy, đỉnh hay rốn phổi, một bên hoặc cả hai bên phổi, hình ảnh đặc trưng của viêm phổi kẽ do vi rút. Các vết mờ thâm nhiễm tiến triển nhanh, thay đổi hàng giờ, do tính mãnh độc phổi của vi rút. Vì vậy cần theo dõi X quang liên tục 6 giờ/lần. Nếu thấy các hình ảnh tổn thương phổi lan nhanh thì hướng chẩn đoán lâm sàng đến nhiễm SARS.
* Ca bệnh xác định: Căn cứ vào các dấu hiệu lâm sàng và hình ảnh đặc trưng trên phim X quang, bệnh SARS được xác định bởi xét nghiệm di truyền sinh học phân tử RT - PCR (Real - Time - Polymerase Chain Reaction), đây là xét nghiệm tối ưu cho phát hiện sớm vật liệu di truyền của SARS - CoV.
1.2. Chẩn đoán phân biệt:
Chẩn đoán phân biệt với các viêm phổi không điển hình khác cũng có căn nguyên là vi rút như:
- Rhinovirus: Viêm phổi ở trẻ con do cảm lạnh.
- Coronavirus: Viêm phổi, viêm tiểu phế quản do cảm lạnh.
- RSV(vi rút hợp bào hô hấp) viêm phổi, viêm tiểu phế quản, ở trẻ em, người già bị cảm lạnh hoặc suy giảm miễn dịch.
- Vi rút cúm A: Sự khác biệt chủ yếu ở các biểu hiện lâm sàng, hình ảnh.
- Vi rút cúm B: Tổn thương trên X quang nhẹ hơn so với nhiễm SARS.
- Vi rút á cúm: Xác định bằng xét nghiệm RT - PCR.
- Adenovirus: Không có mối liên quan dịch tễ học với SARS.
1.3. Xét nghiệm :
* Các xét nghiệm cận lâm sàng:
- X quang phổi: Hình ảnh viêm phổi kẽ do vi rút điển hình với các tổn thương biến đổi nặng, nhanh, cần theo dõi 6 giờ/lần.
- Khí máu: Đối với SARS giảm Oxy máu nặng SpO2 < 90% hoặc PaO2 < 60 mmHg. PaCO2 bình thường hoặc tăng.
- Các xét nghiệm máu: Số lượng bạch cầu đa nhân và tiểu cầu bình thường hoặc hơi tăng khi có bội nhiễm vi khuẩn. Số lượng Lympho tuyệt đối hạ, đi đôi với TCD3 và TCD4 hạ.
- Các xét nghiệm sinh hóa: Creatinin tăng, Enzyme transaminase tăng 2 đến 6 lần, Albumin giảm, biểu hiện chức năng gan tổn thương rõ rệt bởi SARS.
* Các xét nghiệm xác định:
- Nuôi cấy phân lập vi rút: (Phải thực hiện tại phòng thí nghiệm an toàn sinh học cấp 3: P3 ).
+ Bệnh phẩm: Dịch tiết tỵ hầu, tăm bông mũi họng bảo quản trong môi trường MEM.
+ Vi rút được phân lập trên dòng tế bào Vero E6 thường trực của hệ thống tiêu chuẩn Quốc tế ATCC và trên dòng tế bào thận khỉ tiên phát PMKC. Vi rút SARS -CoV nhân lên trên tế bào nuôi được quan sát, phân tích hình thái và siêu cấu trúc dưới kính hiển vi điện tử. SARS - CoV có hình vương miện cánh hoa
- Phản ứng di truyền học phân tử RT - PCR xác định ARN di truyền của vi rút SARS - CoV.
+ Bệnh phẩm: Dịch súc họng, tăm bông ngoáy họng.
+ Bộ sinh phẩm sử dụng Qiamp (CHLB Đức) để tách ARN từ vi rút.
+ Thiết kế cặp mồi (primer) theo CDC Hoa Kỳ có độ nhạy cao.
2. Tác nhân gây bệnh :
- Căn nguyên nhiễm SARS: Vi rút SARS - Corona (SARS - CoV) là một biến thể của Corona vi rút, thuộc họ Coronaviridae. Khi gây nên bệnh SARS, thực chất Coronavirus đã biến đổi và mang gen độc lực mạnh, đường kính hạt vi rút 70 - 120 nm. SARS - CoV có cấu trúc phân tử giống 60-70% với cấu trúc của Coronavirus kinh điển, tuy nhiên độc lực mạnh hơn rất nhiều lần, độc tố của SARS - CoV làm liệt cơ co bóp phế nang, hủy hoại mạnh tế bào đường hô hấp, gây rối loạn các men chuyển hoá và làm ngộ độc các cơ quan nội tạng.
- SARS – CoV: có thể sống sót bên ngoài cơ thể tương đối bền vững, nhất là ở nhiệt độ thấp, thời tiết mát, lạnh. Vi rút tồn tại 3 - 4 ngày trên các vật liệu thông thường như vải, gỗ, giấy... lâu hơn vài ngày trong các hạt nước bọt và chất thải của bệnh nhân. Vi rút giữ nguyên độc lực trong 4 - 5 ngày ở 4 - 200C, tuy nhiên nhanh chóng mất khả năng lây nhiễm ở 560C/30 phút. Các hoá chất khử trùng thông thường và tia cực tím diệt vi rút trong 60 phút.
Nhưng với đặc tính mãnh độc cao của SARS - CoV nên trong qúa trình khử trùng, tẩy uế môi trường vẫn được đặt ở mức độ cao nhất trong công tác xử lý môi trường ổ dịch.
3. Đặc điểm dịch tễ học :
* Thời gian: Từ cuối tháng 02/2003 đến 8/2003, đại dịch SARS đã xảy ra tại 29 nước trên toàn cầu với tổng số 8.098 trường hợp mắc bệnh và 774 trường hợp tử vong. Ở Việt Nam: Dịch SARS đã xảy ra từ 26/02/2003 đến 8/4/2003 tại Bệnh viện Việt Pháp Hà Nội và Bệnh viện Ninh Bình. Tổng số 63 bệnh nhân và 5 trường hợp tử vong.
* Nguồn lây: Ngày 23/02/2003 một doanh nhân ủ bệnh từ Hồng Kông đến Việt Nam, khởi bệnh ngày 26/02/2003 vào điều trị tại Bệnh viện Việt Pháp, từ đây làm lây lan ra hàng chục nhân viên y tế và bệnh nhân trong bệnh viện. Một người nhà bệnh nhân tại bệnh viện này đã bị phơi nhiễm vào điều trị tại Bệnh viện Ninh Bình cũng đã làm lây truyền ra một số nhân viên y tế và bệnh nhân ở bệnh viện này.Sau 45 ngày tích cực phòng chống, Việt Nam đã là nước đầu tiên trên thế giới kiểm soát thành công dịch bệnh SARS.
* Đối tượng: Lây nhiễm từ người bệnh sang người, ở Việt Nam chỉ ghi nhận các trường hợp lây nhiễm trong bệnh viện và không xảy ra trường hợp bệnh nào ở cộng đồng.
4. Nguồn truyền nhiễm:
- Ổ chứa: Từ động vật hoang dã: Cầy hương, cầy voi (đã được báo cáo thấy có SARS-CoV tại một số điạ điểm vùng rừng núi Quảng Đông, phía Nam Trung Hoa là nơi phát dịch đầu tiên vào 12/2002).
- Thời gian ủ bệnh: 2-15 ngày, trung bình 6-7 ngày.
- Thời kỳ lây truyền: Từ khi bệnh khởi phát đến toàn phát một số ngày tới thời kỳ lui bệnh. Tuy nhiên thời gian cách ly ít nhất là 10 ngày sau khi khỏi bệnh.
5. Phương thức lây truyền:
- Lây truyền trực tiếp người - người do các giọt bắn cực nhỏ qua đường hô hấp (ho, hắt hơi, nói, giao tiếp gần).
- Có thể qua các chất thải, dịch đờm dãi, dịch đường tiêu hoá từ bệnh nhân.
- Gián tiếp: Qua các vật dụng, tay nắm cửa, khăn lau cá nhân từ người đang mắc bệnh.
- Từ nguồn động vật hoang dã bị bệnh (chưa có chứng minh trên thực tế và thực nghiệm).
6. Tính cảm nhiễm và miễn dịch:
- Tính cảm nhiễm: Người là đối tượng cảm nhiễm và mọi người đều có thể mắc bệnh SARS nếu không có kháng thể đặc hiệu chống SARS - CoV. Tỷ lệ lây nhiễm trực tiếp khoảng 60% (ghi nhận ở Việt Nam). Dịch SARS xảy ra năm 2003 hầu hết ở tuổi đã trưởng thành. Mức độ phơi nhiễm phụ thuộc vào điều kiện sinh sống, nghề nghiệp. Sự giao lưu, mở cửa và hội nhập toàn cầu để lại dấu ấn cho sự lan truyền nhanh chóng dịch SARS.
- Đáp ứng miễn dịch: SARS - CoV sau khi xâm nhập vào cơ thể để lại các đáp ứng miễn dịch dịch thể và tế bào, tuy nhiên mức đáp ứng miễn dịch đặc hiệu này thấp và không lâu bền. Các nghiên cứu về miễn dịch học thời gian sau nhiễm SARS cho thấy không còn mức độ kháng thể miễn dịch nào đáng kể. Cho đến nay sau hơn 5 năm đại dịch xảy ra, chưa có một cơ quan nghiên cứu nào trên thế giới công bố đã nghiên cứu và sản xuất được vắc xin phòng bệnh SARS.
7. Các biện pháp phòng chống dịch SARS:
7.1. Biện pháp dự phòng:
- Tăng cường tuyên truyền giáo dục vệ sinh chung và cá nhân, trọng tâm phòng các hội chứng bệnh hô hấp cấp tính.
- Theo dõi tình trạng và tỷ lệ các bệnh đường hô hấp cấp tăng đột biến tại các phòng khám, bệnh viện các tuyến.
- Tổ chức và thực hiện kiểm dịch biên giới chặt chẽ (sân bay, cửa khẩu, hải cảng) đặc biệt theo dõi tình hình dịch bệnh ở các nước có biên giới liền kề. Thực hiện nghiêm ngặt cách ly (quarantine) một khi có dấu hiệu các bệnh thuộc quy định trong Luật kiểm dịch các bệnh của Tổ chức Y tế Thế giới.
7.2. Biện pháp chống dịch:
* Tổ chức:
- Thành lập Ban chỉ đạo Quốc gia phòng chống dịch (Bộ Y tế chủ trì dưới sự ủy quyền của Thủ tướng Chính phủ, phối hợp với các Bộ, Ngành có liên quan)
- Thành lập các tiểu ban giúp việc cho ban chỉ đạo:
+ Tiểu ban giám sát dịch tễ.
+ Tiểu ban điều trị.
+ Tiểu ban truyền thông giáo dục cộng đồng.
+ Tiểu ban hậu cần.
- Thành lập các bệnh viện dã chiến khu vực và các tỉnh. Dự trữ các cơ số thuốc, hoá chất và dụng cụ cần thiết (máy trợ thở, khẩu trang, quần áo vô trùng).
* Chuyên môn: (cụ thể cho chống dịch SARS đầu năm 2003 tại Việt Nam)
- Cách ly hoàn toàn các bệnh nhân và người tiếp xúc tại Bệnh viện Việt Pháp, Bệnh viện Ninh Bình và Viện Y học lâm sàng các bệnh nhiệt đới (YHLSCBNĐ) nay là Viện Các bệnh truyền nhiễm và Nhiệt đới Quốc gia.
- Tại địa chỉ gia đình các bệnh nhân SARS và người tiếp xúc đều được khử khuẩn, tẩy uế, giám sát dịch tễ trong suốt thời gian xảy ra dịch.
- Sau khi hết dịch, các bệnh viện trên đều được tẩy uế, khử khuẩn theo quy trình đối với dịch bệnh tối nguy hiểm.
7.3. Nguyên tắc điều trị:
Các bệnh nhân ở trong khu cách ly tuyệt đối, đảm bảo độ thông khí tốt. Nếu có điều kiện được bố trí ở các phòng có áp lực âm. Nhân viên y tế được trang bị bảo hộ tối đa (quần áo vô trùng, khẩu trang N91, ủng, găng tay một lần) đảm bảo không lây chéo trong bệnh viện.
- Điều trị triệu chứng:
+ Sốt cao trên 39 - 400C: Chườm lạnh trên trán, dùng thuốc hạ nhiệt Paracetamol người lớn 2 gam/ngày chia 4 lần, trẻ em 50 mg/kg nặng/ngày chia 4 lần.
+ Ho: Dùng thuốc giảm ho.
+ Khó thở: Hô hấp hỗ trợ theo phác đồ sau:
. Suy hô hấp nhẹ (nhịp thở < 30 lần/phút, SaO2 > 90%, PaO2 > 60 mmHg) thở Oxy qua mũi, qua mask.
. Suy hô hấp nặng (nhịp thở > 30 lần/phút, SaO2 < 90%, PaO2 < 60 mm Hg) thông khí nhân tạo không xâm nhập CPAP hoặc BIPAP.
. Methylprednisolon 80 mg/ngày tiêm tĩnh mạch x 5 ngày.
. Nâng cao thể trạng: truyền máu, plasma, albumin, gammaglobulin, sinh tố.
- Điều trị bội nhiễm, hỗ trợ kháng vi rút:
+ Thể nhẹ:
. Điều trị rối loạn chức năng, cân bằng nước điện giải.
. Điều trị các bệnh có sẵn: Tiểu đường, cao huyết áp, tim mạch...
Nếu số lượng bạch cầu > 9,3 x 109/lít hoặc tỷ lệ bạch cầu đa nhân > 80% cần cho kháng sinh:
. Ceftiazidime: 2 g/ngày x 7 ngày.
. Zithromax 500 mg/ngày x 3 ngày.
(có thể thay Ceftiazidime bằng Ceftiaxone hoặc Tequine).
+ Thể nặng:
. Ceftiazidime hoặc Ceftiazon 3g/ngày TM x 10 ngày
. Tequine 0,4 g/ngày x 10 ngày (uống)
. Zithromax 500 mg/ngày x 3 ngày (uống)
Có thể thay Ceftiazidime bằng Acepim hoặc Tielnam
Nguồn: Tổng hợp
Bùi Gia.
Bùi Gia.
Xem thêm: Các loại bệnh truyền nhiễm
Các tin khác:

